Прозериновая проба – это диагностический тест, который используется в неврологии для выявления и оценки состояния нервной системы, а именно для диагностики множества заболеваний, связанных с нарушениями передачи нервных импульсов. Этот тест основан на введении прозерина (ингибитора увольнительнозвукозаводства ацетилхолинэстеразы) и оценке реакции организма на это вещество.
Прозерин способствует повышению уровня ацетилхолина в синапсах, что может помочь в диагностике заболеваний, таких как миастения gravis. При недостатке ацетилхолина мышечная функция у пациентов становится нарушенной, а проводимость в нейронных путях — сниженной. Таким образом, применение прозерина может временно улучшить состояние больного и подтвердить или опровергнуть диагноз.
Тест, как правило, проводится в условиях стационара под наблюдением специалиста. После введения прозерина оцениваются такие параметры, как сила мышц, состояние рефлексов и общее самочувствие пациента. Важно отметить, что тест может вызвать побочные эффекты, поэтому его проведение требует осторожности и предварительной подготовки.
Однако прозериновая проба, как и любой другой диагностический тест, имеет свои ограничения, и результаты могут варьироваться в зависимости от индивидуальных характеристик пациента и специфики заболевания. Поэтому результаты теста всегда должны интерпретироваться в комплексе с другими исследованиями и клинической картиной.
Прозериновая проба является важным инструментом в неврологии, помогающим врачам ставить правильные диагнозы и определять наиболее эффективные методы лечения для пациентов с нервно-мышечными нарушениями.
Что такое прозериновая проба в неврологии
Миастения представляет собой заболевание, которое проявляется чрезмерной мышечной утомляемостью. Это состояние связано с слабостью иммунной системы, в результате чего нарушается передача сигналов на уровне нервно-мышечных соединений.

Пациент П., 38 лет, был госпитализирован с диагнозом бульбарный синдром неясного происхождения. Он пожаловался на гнусавый голос, проблемы с попаданием жидкой пищи в нос, трудности с произношением звонких звуков и лёгкую неустойчивость при ходьбе (в тандемном тесте), а также испытывал беспокойство по поводу своего состояния.
История болезни: 09.01.2023 у пациента было проведено хирургическое вмешательство по поводу грыжи пищеводного отверстия диафрагмы под общей анестезией. С 16.01.2023 у него появился носовой оттенок голоса, а с 17.01. — началось попадание жидкой пищи в нос. Он обратился к врачу-неврологу, где ему был поставлен диагноз синдром вертебрально-базилярной недостаточности и бульбарный синдром.
Пациент проходил курс лечения мильгаммой 2,0 внутримышечно, нейромидином 15 мг внутримышечно и мексидолом в таблетках, однако без значительного эффекта. МРТ головного мозга от 17.01.2023 показало заместительное расширение ликворных пространств и воспалительные изменения в слизистой придаточных пазух. Ввиду продолжающихся жалоб пациент был госпитализирован для более детального обследования и терапии.
При неврологическом осмотре: сознание ясное. Пациент ориентирован во времени, месте и личной идентичности, контакт устанавливается. Менингиальных симптомов не обнаружено. ЧМН: обоняние сохранено, полей зрений не выпадает, предметное зрение в норме.
Фотореакция в норме. Движения глазных яблок полные, без боли, конвергенция адекватная, диплопии нет. Нистагм установленный в крайних движениях. Точки выхода тройничного нерва не болезненны, чувствительность на лице сохраняется. Лицо не имеет грубой асимметрии. Слух не нарушен.
Наблюдается бульбарный синдром с патологической утомляемостью (потеря сил в процессе общения) и слабость мышц глазного яблока, задней группы шеи и трицепса.
Лабораторные исследования: в биохимическом анализе крови зафиксированы изменения липидного профиля — повышенные атерогенные ЛПНП и сниженные антиатерогенные ЛПВП; остальные показатели оставались в пределах нормы.
Учитывая симптомы, историю болезни, результаты физикального осмотра и инструментальных обследований, был проведён дифференциальный диагноз между инсультом, миастенией, сирингобулбией, опухолями, энцефалитом, менингитом, болезнью мотонейронов, синдромом Гийена-Барре.
Проведена лабораторно-инструментальная диагностика:
- КТ области грудной клетки: заключение — очаговых изменений в легких не зафиксировано.
- МРТ головного мозга: единичные очаги, указывающие на церебральную микроангиопатию. После контрастного усиления патологическое накопление не обнаружено.
- МРТ шейного отдела позвоночника: дегенеративно-дистрофические изменения, после контрастирования не выявлено патологического накопления.
- Электромиография: в правой дельтовидной мышце отмечены признаки нейрогенной перестройки.
- Декремент-тест: отсутствие блока нервно-мышечной передачи во всех тестах.
Была проведена люмбальная пункция; результаты анализа ликвора находятся в пределах нормы.
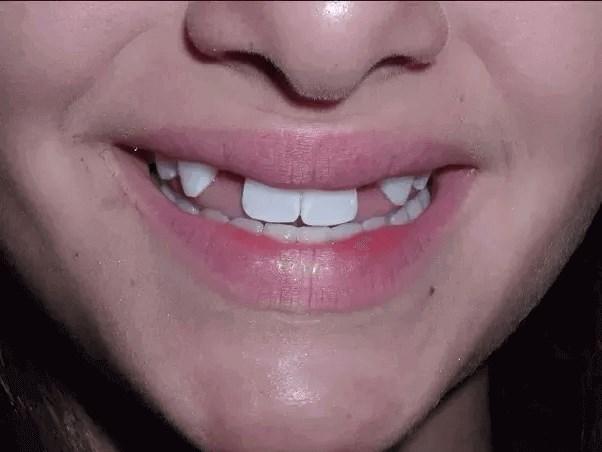
Пациент был осмотрен неврологом. На момент осмотра у него диагностирован динамический бульбарный синдром, который остро развился после операции. Обнаружен бульбарный синдром с патологической утомляемостью. Проведена прозериновая проба, которая дала положительный результат — наблюдалось значительное улучшение голоса и четкости речи. Предварительный диагноз: миастения гравис с преобладанием бульбарных мышц.
Прозериновая проба заключается в введении ингаляционного препарата пиридостигмина (калимен) и позволяет временно улучшать симптоматику, связанную с нарушением передачи нервных импульсов к мышцам. Положительный результат пробы указывает на наличие миастении, так как препарат способствует увеличению концентрации ацетилхолина в синапсах, что улучшает нервно-мышечную передачу.
Рекомендуется:
- Калимент 60 мг (пиридостигмин) по одной таблетке трижды в день.
- Анализ крови на антитела к ацетилхолиновым рецепторам.
- КТ переднего средостения.
- В соответствии с результатами обследования — терапия кортикостероидами.
- При ухудшении симптомов — плазмаферез.
В отделении начата терапия калименом 60 мг трижды в день. Следует помнить, что ранняя диагностика и своевременное лечение миастении могут значительно улучшить качество жизни пациента и предотвратить прогрессирование заболевания.
На фоне комплексного лечения состояние пациента улучшилось
На фоне проводимой комплексной терапии состояние пациента демонстрирует положительную динамику, включая регресс бульбарного синдрома, уменьшение слабости и шаткости при ходьбе, наблюдается улучшение настроения, качества ночного сна и повышенная толерантность к физическим нагрузкам. В соматическом статусе состояние пациента стабильно, гемодинамика в норме. Артериальное давление колеблется в пределах 120-130/70-80 мм рт. ст. Пациент субъективно отмечает улучшение.
ЗАКЛЮЧИТЕЛЬНЫЙ КЛИНИЧЕСКИЙ ДИАГНОЗ:
Основной: G70.2 Миастения гравис с преимущественным вовлечением бульбарных мышц, средняя степень тяжести, с достаточной компенсацией на фоне АХЭП.
Сопутствующие: K44.9 Грыжа пищеводного отверстия диафрагмы. Состояние после фундопликации от 09.01.2023. Без осложнений в послеоперационном периоде.
Диагностика миастении
Ключевым исследованием при диагностике миастении является прозериновая проба. Прозерин блокирует фермент, который разрушает нейромедиатор ацетилхолин, из-за чего его концентрация увеличивается. Это вещество обладает выраженным, но кратковременным действием, поэтому не подходит для длительной терапии миастении, но активно применяется в диагностических целях в неврологии.
Передтем как ввести препарат, врач проводит неврологическое обследование для оценки состояния нервно-мышечного аппарата до пробы. Затем под кожу вводится раствор прозерина, и спустя 30–40 минут осуществляется повторный осмотр для оценки реакции на препарат.
Прозериновая проба также используется во время инструментальных исследований, например, при проведении электромиографии — обследовании биоэлектрической активности мышц и нервно-мышечной передачи. Электромиографию с прозериной пробой проводят дважды: до введения препарата и через час после. Это исследование помогает уточнить, действительно ли имеется нарушение в нервно-мышечной передаче или проблемы с работой отдельных мышц или нервов.
При подозрении на миастению может быть назначена компьютерная томография органов средостения, так как значительная часть случаев заболевания ассоциируется с объемными процессами в вилочковой железе. КТ позволяет подтвердить или опровергнуть наличие повреждений тимуса.
В диагностике миастении также используют лабораторные исследования. В частности, назначают анализ крови на наличие специфических антител и, при необходимости, проводят биохимическое исследование.
Поскольку ряд заболеваний нервной системы имеют схожие симптомы, неврологу следует провести качественную дифференциальную диагностику. В первую очередь необходимо исключить бульбарный синдром, а Воспалительные заболевания и новообразования нервной системы, нарушения мозгового кровообращения и другие патологии нервно-мышечного характера с аналогичной симптоматикой.
Что такое прозериновая проба в неврологии

Иммунная система человека предназначена для защиты организма от различных негативных воздействий. Однако сбои в работе защиты или наличие определенных патологий могут приводить к аутоиммунным заболеваниям. Одним из таких состояний является миастения. Провокаторами могут быть стрессовые ситуации, перенесенные ОРВИ, а также нарушения иммунной функции, что в свою очередь вызывает образование антител против собственных клеток, в частности — против ацетилхолиновых рецепторов в постсинаптической мембране нервно-мышечных соединений.
Миастения является видом аутоиммунного расстройства, которое приводит к мышечной слабости из-за разрушения связи между нервами и мышцами. Чаще всего возникают проблемы с глазными, лицевыми и жевательными мышцами, реже — с дыхательными.
Это приводит и к внешним проявлениям заболевания: ослабление глазных мышц вызывает «подвисание» верхнего века, голос приобретает гнусавый оттенок, а Возникают трудности при жевании и глотании пищи или жидкости. Патология иммунной системы проявляется тем, что иммунные клетки начинают разрушать здоровые клетки организма, представляющие собой не угрозу.
Заболевание сопровождается болевыми ощущениями и быстрой утомляемостью мышц. Лечение направлено на восстановление передачи сигналов между нервами и мышцами. О миастении впервые стало известно в середине 16 века, и она характеризовалась быстрой утомляемостью мышечных групп. С течением времени количество заболевших значительно возросло (на 100 000 человек диагноз устанавливается у 6-7%, при этом женщины страдают гораздо чаще). Возраст пациентов составляет в основном от 20 до 40 лет, однако заболевание может проявляться и у людей более старшего возраста, в том числе может быть врожденным.
Причины возникновения болезни
Данное заболевание может быть как врожденным (наследственным), так и приобретённым:
- При врожденной миастении наблюдаются генетические нарушения, которые вызывают дисфункцию нервно-мышечных синапсов, обеспечивающих связь между нервами и мышцами.
- Приобретенная форма миастении встречается чаще и, как правило, легче поддается лечению.
Она может возникать под влиянием ряда факторов, способствующих развитию патологии:
- Возникновение данного заболевания может быть связано с образованием опухолей и увеличением вилочковой железы. Это наиболее распространенная причина возникновения данной болезни;
- другие аутоиммунные расстройства;
- онкологические заболевания – часто становятся причиной данного расстройства (например, это распространено при онкологии половой системы);
- инфекции, вызванные как вирусами, так и бактериями.
Миастения относится к числу аутоиммунных заболеваний. Ее развитие и течение характеризуется тем, что организм начинает производить антитела к белкам-рецепторам, которые расположены на мембранах синаптических соединений.
При нормальной работе иммунной системы в нейронных мембранах происходит передача специального вещества – медиатора. Данное вещество является переносчиком нервных импульсов, которые передаются от клетки к мышце через специальные рецепторы. При наличии заболевания эти рецепторы теряют способность передавать сигналы (или становятся менее чувствительными). Таким образом, антитела, вырабатываемые организмом, повреждают рецепторы, препятствуя взаимодействию нервных клеток и мышц.